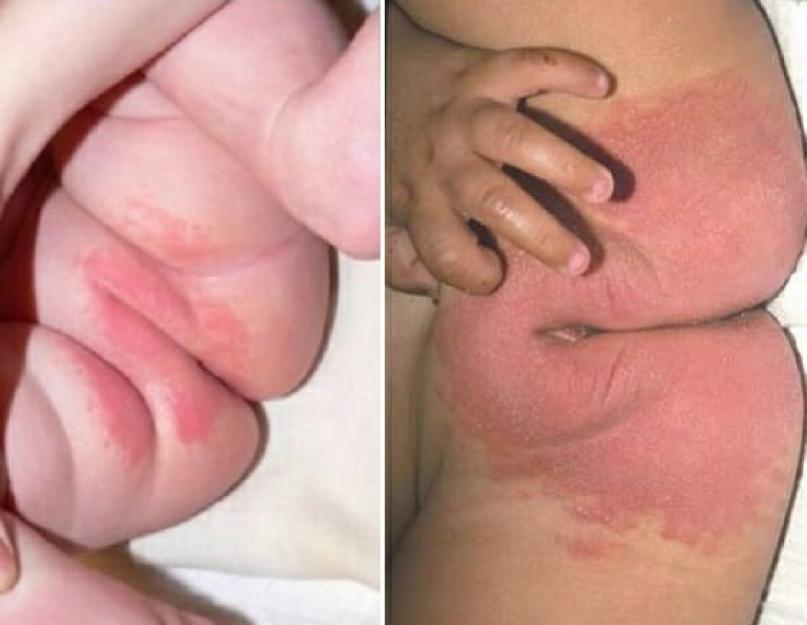
Вульвит – распространенное воспалительное заболевание у девочек, на долю которого приходится 70% всех случаев детской гинекологии. Чаще всего он возникает в возрасте 1–8 лет. Склонность к воспалению наружных половых органов обусловлена анатомическими и физиологическими особенностями. Вульвит приносит физический дискомфорт и требует незамедлительного лечения. В противном случае заболевание может привести к осложнениям, влияющим на репродуктивное здоровье.
Причины
Вульвитом называют воспалительный процесс в области наружных гениталий, которые включают преддверие влагалища, наружное отверстие уретры, клитор, большие и малые половые губы. Чаще всего вульвит наблюдается у девочек в возрасте 1–8 лет в силу анатомо-физиологических особенностей.
В норме половые пути девочек стерильны от рождения, лишь на 5–7-й день слизистую обсеменяет условно-патогенная микрофлора. Выделения в первые годы жизни обычно скудные и имеют слабощелочную либо нейтральную реакцию: pH равно 7,0. Лактобациллы в раннем возрасте отсутствуют, они появляются лишь к 9-му году жизни, когда эпителий влагалища начинает вырабатывать гликоген и реакция влагалищной среды становится равной 4,0–4,5. А до этого момента половые органы девочки крайне уязвимы перед инфекционными агентами. Риск воспаления вульвы увеличивает неполное смыкание половой щели, сниженное количество потовых и сальных желез, а также ранимая кожа наружных половых органов. Полноценная иммунная защита слизистой формируется с началом менструаций.
Заболевание может быть вызвано неспецифической инфекцией (условно-патогенная аэробная и анаэробная флора, вирусы, грибы рода кандида, простейшие). Причиной выступает и специфическая инфекция (гонококки, хламидии, микобактерии туберкулеза, дифтерийная палочка и т.д.).
У новорожденных девочек инфекция может быть занесена трансплацентарным методом во внутриутробный период. Чаще заражение происходит в родах при прохождении через родовые пути матери.
В раннем возрасте инфекция может проникнуть следующим образом:
- посредством предметов ухода и мест общего пользования;
- при помощи инородных тел, попадающих на половые органы;
- из-за нарушения техники подмывания ребенка;
- как аллергическая реакция на бытовые раздражители (стиральный порошок и кондиционер для белья, кремы и присыпки, ароматные сорта мыла, подгузники);
- при пеленочном дерматите.
Особенно уязвимы половые органы девочек, чьи матери слишком часто их подмывают. Постоянное применение мыла приводит к нарушению целостности эпителиальных покровов, снижению местного иммунитета и развитию вульвита.
В подростковом возрасте нельзя исключать половой путь заражения у девушек, имеющих опыт сексуальных отношений. Но причиной также могут быть несоблюдение гигиены, аллергические реакции, ношение тугого белья.
Заражению вульвитом могут способствовать и другие заболевания. Так, воспаление половых органов может развиться при дифтерии зева, хроническом тонзиллите, кариесе. Микотический вульвит может наблюдаться при лечении антибиотиками, гиповитаминозе, иммунодефицитных состояниях, эндокринных нарушениях. Кроме того, воспаление может наступить при поражении вульвы вирусом гриппа, герпеса, парагриппа, аденовируса, цитомегаловируса, папилломавируса и т. д.
Развитию вульвита могут способствовать аномалия строения органов мочеполовой системы, например, низкое расположение отверстия уретры, отсутствие задней спайки, зияние половой щели, аномалии развития наружных половых органов, нейрогенный мочевой пузырь, влагалищно-уретальный рефлюкс.
Симптомы
Вульвит может иметь острое, подострое и хроническое течение. Клиническая картина острого вульвита характеризуется покраснением и отеком половых губ и клитора, покраснение и мацерация могут затрагивать кожу лобка, паха, бедер. Субъективные ощущения включают зуд и жжение в промежности, они усиливаются при мочеиспускании, прикосновениях и движениях. Дети грудного возраста при этом испытывают беспокойство, плачут, девочки постарше расчесывают и трогают половые органы, жалуясь на дискомфорт. При некоторых специфических формах вульвита на слизистой могут появиться участки эрозий и изъязвлений.
К характерным симптомам вульвита у девочек относятся бели – выделения из половых путей водянистого и прозрачного характера. При вульвите, вызванном кишечной палочкой, возможны выделения желто-зеленого цвета с фекальным запахом. Если причина – стафилококк, появляются желтые и вязкие бели, при кандидозе – белые, густые творожистой консистенции.
Общие симптомы вульвита включают повышение температуры, увеличение лимфоузлов, нервозное поведение, нарушение сна, плаксивость, повышенную возбудимость и раздражительность. При поражении острицами возможны гиперемия и утолщение анальных складок, боль в животе, снижение аппетита.
При отсутствии своевременного лечения острый процесс переходит в хроническую стадию. При этом симптомы ослабевают, но зуд и умеренное количество патологических белей сохраняются. Если вульвит принимает рецидивирующий характер, возможны такие осложнения, как синехии малых половых губ, атрезия влагалища, уретрит, цистит, эрозия шейки матки, имбибиция.
Диагностика
Диагностировать заболевание у девочек может педиатр, дальнейшее лечение и наблюдение осуществляет профильный врач – детский гинеколог.
Вначале проводится сбор анамнеза и жалоб, изучаются общее состояние ребенка и факторы, способствующие развитию патологии (ожирение, диатез, обменные нарушения, аллергия, несоблюдение гигиены).
Гинекологический осмотр при вульвите выявляет отек, покраснение, мацерацию наружных половых органов, наличие изъязвлений, бели пенистого, творожистого, гнойного или кровянистого типа. По показаниям через неповрежденную плеву проводится вагиноскопия, при необходимости из влагалища удаляются инородные тела.
При вульвите показан общий анализ мочи и крови, анализ на сахар, анализ мочи по Нечипоренко и на бакпосев, анализ кала на гельминты, УЗИ органов малого таза. Для определения типа возбудителя вульвита исследуется мазок из влагалища и уретры на бакпосев, выявленная культура проверяется на резистентность к антибиотикам. При подозрении на специфическую инфекцию проводятся ПЦР и серологическое исследование.
После обследования может потребоваться консультация других профильных специалистов – детского эндокринолога, аллерголога, гастроэнтеролога и т. д.
Лечение
Тактика лечения вульвита зависит от причины заболевания. В первую очередь проводится терапия, направленная на ликвидацию отека, устранение зуда и жжения. С этой целью назначаются примочки, орошения и сидячие ванночки с дезинфицирующими средствами. Это может быть водный раствор Фурациллина, бледно-розовый раствор перманганата калия, раствор Хлоргексидина, Хинохола или Мирамистина. Пораженные участки смазывают масляным раствором Хлорофиллипта, Сангивиритина (1%), в тяжелых случаях назначается местный антибиотик (Тетрациклиновая, Эритромициновая или Олететриновая мазь).
По показаниям и по результатам посева назначаются антибиотики для приема внутрь. При кандидозе это антимикотические препараты (Леворин, Флуконазол, Интраконазол) в сочетании с местной обработкой противогрибковыми мазями. При выявлении трихомонадной инфекции показан Метронидазол, Орнидазол или Тинидазол в дозировке, соответствующей возрасту. При гонококковой инфекции назначаются антибиотики группы цефалоспоринов. При микоплазмозном и хламидийном вульвите назначаются антибиотики широкого спектра действия (Джозамицин, Сумамед, Доксициклин).
Лечение аллергического вульвита включает десенсибилизирующую терапию. Назначаются средства для снятия зуда и отека – Супрастин, Диазолин. В качестве успокаивающих назначают валериану, пустырник, для нормализации работы кишечника показаны ферментативные препараты – Хилак Форте, Вобэнзим, Бактисубтил. Также рекомендован прием иммуномодуляторов, витаминов А, С, Е и группы В, индукторов интерферона.
Одновременно с лечением назначается диета с повышенным количеством ощелачивающих продуктов, которую составляют минеральная вода, овощи в свежем, вареном, тушеном виде, молоко. Кислотообразующие продукты (жареное мясо, бульоны, приправы и копчености, маринованные и квашеные блюда, лимоны, томаты) ограничиваются. При аллергическом вульвите исключаются потенциальные аллергены (цитрусы, шоколад и изделия из него, морепродукты, яйца, грецкие орехи, клубника). Если речь идет о грудном младенце, диета назначается кормящей матери. Когда вульвит протекает на фоне другого заболевания, оно тоже подлежит обязательному лечению.
Отказ от лечения вульвита может привести к слипанию и сращению малых половых губ между собой или с влагалищем. Эта патология требует хирургического вмешательства. При вовлечении в воспалительный процесс мочевика возможен цистит, к симптомам которого относятся расстройство мочеиспускания и жжение. Рубцевание на месте изъязвлений может привести к проблемам в сексуальной жизни в будущем. Если заболевание принимает хроническое течение, то наружные половые органы могут приобрести синюшный цвет. Это явление называют имбибицией. Пигментация может сохраниться пожизненно и привести к развитию комплексов и проблем в половой жизни.
Профилактика
Профилактика вульвита во многом зависит от навыков родителей. Необходимо тщательно следить за гигиеной. Подмывание проводят после каждого акта дефекации и перед сном. Обмывание наружных половых органов обязательно проводится в направлении спереди назад. Для ухода можно использовать мыло нейтральной реакции (pH 7,0), но не чаще 2–3 раз в неделю. Все банные принадлежности ребенка должны быть индивидуальными, в том числе мочалка и полотенце.
Девочкам подросткового возраста стоит отказаться от синтетического нижнего белья, облегающей одежды. Девушкам нужно чаще менять гигиенические прокладки, следить за полноценным питанием и лечить все сопутствующие патологии и воспалительные заболевания, включая кариес. При первых признаках вульвита необходимо сразу обратиться к врачу и не заниматься самолечением.
Внимание!
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Записаться на прием к врачу
Заболевания наружных половых органов, в том числе и вульвиты, занимают, по данным различных источников, 60-70% случаев от количества всех заболеваний в детской гинекологии.
Вульвит зачастую остается незамеченным родителями и переходит в хроническую форму, особенно в младенческом возрасте, когда все жалобы сводятся к беспокойному плачу.
Отсутствие лечения вульвита у девочек грозит достаточно серьезными осложнениями. Именно поэтому так важны регулярное наблюдение девочек у детского гинеколога и недопустимо самолечение!
Прежде чем перейти к определению и этиологии вульвитов, нужно ознакомиться с особенностями микрофлоры вульвы и влагалища в детском возрасте, а также с изменениями, которые она претерпевает.
Этиология
Основная причина развития вульвита, как данного заболевания это поражение тканей микроорганизмами или грибами. Бактериальная флора может быть абсолютно различной, как специфической, так и не специфической.
Факторы, способствующие воспалительному процессу:
- Очаги хронической инфекции. Это могут быть как тяжелые системные заболевания, так и просто длительно персистирующая инфекция. К таким патологиям можно отнести поражение мочевыделительной системы, пищеварительного тракта, эндокринные патологии, особенно нарушающие обмен веществ в организме. Самой частой причиной являются инфекционные заболевания верхних дыхательных путей и глотки.
- Гельминтное обсеменение организма, в частности прямой кишки . Это могут быть аскариды или острицы, которые поражая область наружного отверстия прямого прохода переходят на область вульвы.
- Попадание инородных предметов , это может быть случайное проникновение или умышленное. Чаще всего возникает у маленьких детей, которые играют в песке или на море, чаще всего без трусов. На поверхность вульвы или внутрь влагалища попадают частицы пыли, грязи, песка и д.р, которые провоцируют воспалительную реакцию.
- Снижение иммунной системы , это может быть вызвано аутоиммунными заболеваниями или вирусной этиологией, а также длительным приемом антибактериальных средств.
Особое внимание следует уделить появлению такого распространенного вида воспаления вульвы аллергической природы, которое возникает на фоне повышенной чувствительности организма к факторам внешней среды:
- Также это может быть употребление специфических продуктов , таких как шоколад, цитрусовые и т.д. Применение средств личной гигиены, содержащих в своем составе красители, ароматизаторы и раздражающие компоненты.
- Слишком частое и неправильное применение подгузников, пеленок, средств личной гигиены . А также в комплексе с ними присыпок, мазей или салфеток.
- Несоблюдение правил личной гигиены , это могут быть как слишком частые, так и наоборот редкие подмывания с неправильной техникой.
Причины заболевания
Изменение естественного баланса микрофлоры может спровоцировать развитие воспалительного процесса. Возбудителями заболевания могут быть:
- бактерии;
- трихомонады;
- вирусы;
- хламидии;
- стафилококки и стрептококки;
- гонококки;
- дрожжеподобные грибки рода Кандида.
Незащищенный половой акт может послужить причиной появления вульвита вирусной, гонококковой или трихомонадной природы. К развитию неспецифического или кандидозного процесса может привести целый ряд факторов, а именно:
- несоблюдение в должной степени правил интимной гигиены;
- воспаление мочевого пузыря;
- лишний вес;
- бесконтрольный или длительный прием антибиотиков;
- гельминтоз;
- лейкоз;
- оральный секс;
- эндометрит, вагинит;
- воспаления со стороны мочевыделительной системы;
- сахарный диабет;
- заболевания, ослабляющие иммунитет: бронхит, пневмония, грипп;
- аллергия;
- постоянная влажность в сочетании с высокой температурой, в которой находятся половые органы;
- складки вульвы;
- повышенная чувствительность тканей;
- химические или механические раздражители. Сюда можно отнести проведение спринцевания с помощью агрессивных веществ;
- использование плотного синтетического нижнего белья.
Заболевание имеет склонность развиваться в периоды, которые в организме повышенное содержание эстрогена, это детский возраст, переходной и менопауза. Также часто недуг появляется и в период беременности.
Классификация
В зависимости от типа развития, а также по продолжительности вульвита у девочек следует подразделять на несколько групп:
- Острое воспаление (длительность обычно составляет до 1 месяца)
- Подострое воспаление вульвы (длительность может составлять несколько месяцев, наблюдается периодическое угасание или обострение симптомов)
- Хроническое (симптомы заболевания могут обостряться в течение нескольких лет)
В зависимости от факторов, вызвавших вульвит у девочек:
- Бактериальный вульвит
- Грибковый вульвит
- Неинфекционный вульвит(Травма, химическое поражение, аллергическая природа)
По механизму проникновения инфекции:
- Первичный. При непосредственном контакте возбудителя с организмом.
- Вторичный. Персистирование возбудителя в организме, хронические инфекции.
Виды вульвита по возрастному периоду, в который протекает воспаление:
- Вульвит новорожденных.
- Когда возраст ребенка младше одного года.
- Вульвит детского периода.
- Вульвит предпубертата. До момента появления первых месячных.
- Вульвит пубертата.
Классификация и причины детского вульвита
Вульвит у ребенка развивается под воздействием различных факторов, поэтому классифицируется также по-разному. По характеру протекания различается острый (длительностью до месяца), подострый (до трех месяцев), хронический (свыше трех месяцев) вульвит.
Исходя из причин вульвит делится на неинфекционный и инфекционный.
Неинфекционный
Неинфекционный тип вульвита провоцируют:
- нарушения личной интимной гигиены – редкое или, наоборот, частое подмывание, неправильный способ его, использование агрессивных моющих средств;
- постоянное ношение и редкая смена подгузников у малышей, а у девочек старше – гигиенических прокладок;
- травмы, ожоги;
- проникновение во влагалище грязи, песка, посторонних предметов, в таком случае часто вульвит сопровождается вагинитом – воспалением вагины;
- различные неинфекционные болезни – сахарный диабет, другие гормональные сбои, лишний вес;
- изменения микрофлоры в результате долгого употребления антибиотиков.
К неинфекционному типу относится также аллергический вульвит у девочек. Его провоцирует попадание в организм аллергена. Это может быть реакция на какой-либо пищевой продукт, внешний раздражитель. К таким относятся косметическое мыло и иные средства с большим количеством отдушек, крема и присыпки, ароматизированная туалетная бумага.
Неправильное белье – еще одна причина, вызывающая вульвит. Слишком тесное, синтетическое белье вредит здоровью женщины любого возраста, а юного – тем более.
Важно понимать, что слизистая у девочки слишком тонкая. Ее легко повредить, например, при слишком рьяной гигиене. Микрофлора влагалища отличается от взрослой, постепенно формируясь. А сами органы не так хорошо защищены. Вульвит могут вызывать неправильно сформированные половые органы – слишком низкое размещение уретры, отсутствие задней спайки, зияние половой щели и другие.
Внимание! Острый вульвит у девочек нередко спровоцирован глистными инвазиями. Острицы могут проникать из анального отверстия в половые органы. Такое явление встречается при нарушениях гигиены.
Инфекционный
Инфекционный тип вульвита провоцирует проникновение инфекции в половые органы. Например, такие специфические инфекции, как:
- гонококковая;
- хламидиоз;
- микобактерии туберкулеза;
- дифтерийная палочка.
И неспецифические, куда относят условно-патогенные микроорганизмы, простейшие, грибки, вирусы. Инфицирование чаще всего происходит бытовым путем – при отсутствии личных предметов гигиены, посещении общественных туалетов. Вульвит у грудничка нередко появляется в процессе родов, при прохождении сквозь родовые пути больной матери.
Кроме того, различают бактериальный вульвит, вызванный попаданием в организм патогенной флоры, и кандидозный, провокатором чего является грибок кандида, причина молочницы.
Симптомы вульвита у девочек
Чаще всего заболевание возникает остро, от момента воздействия возбудителя проходит немного времени, следовательно инкубационный период не затягивается.
После проникновения возбудителя или его контакта с кожей начинают быстро появляться симптомы вульвита:
- В первую очередь, к основным симптомам следует отнести покраснение наружных половых органов , интенсивность обычно напрямую зависит от степени выраженности патологического процесса. Может быть либо слабо гиперемированной, но иногда ярко-бордовой окраски. В последствии к нему присоединяется постепенно нарастающий отек. В самых тяжелых случаях он может провоцировать нарушение оттока мочи.
- Отек провоцирует появление сильного зуда. Вплоть до расчесов и присоединение дополнительной инфекции, мацерации и развития трещин.
- Также одним из специфических симптомов являются выделения из половых путей. Они могут выглядеть по-разному, характер их зависит от типа возбудителя, это как светлые или с зеленоватым, желтоватым оттенком, обычно, консистенции достаточно жидкой или сметанообразной. При кандидозной природе они имеют густую консистенцию, напоминающую творог, бывает она и хлопьеобразная, белого цвета.
- Запах почти всегда неприятный , иногда кислый.
- Ребенок начинает вести себя беспокойно, часто плачет, постоянно его беспокоит зуд, возникают сильные расчесы. Нарушается сон, общее поведение, снижается аппетит.
- В некоторых случаях, особенно при специфической инфекции, может повышаться температура тела. Редко могут вовлекаться и другие системы, так может учащаться мочеиспускание, сопровождающееся сильной болью, резями. Некоторые ети жалуются на боли в животе.
- При осмотре также можно увидеть увеличение лимфатических узлов , особенно паховой группы.

Что будет, если заболевание не лечить?
Непосредственно процесс воспаления в области вульвы особой опасности не несет и при своевременно принятых мерах проходит абсолютно бесследно.
Главная опасность его состоит в том, что воспалительный процесс идет вверх, сначала провоцируя вульвовагинит, затем цервицит, а после этого через цервикальный канал проникает в полость матки с развитием эндометрита, сальпингоофорита.
Помимо поражения половой системы возможна восходящая инфекция мочевыделительного тракта (уретрит, цистит, пиелонефрит).
Одним из специфических осложнений хронического течения вульвита является возникновение синехий, как малых половых губ, так и внутриматочных.
При осложненном течении синехии могут стать причиной атрезии входа во влагалище. Не исключены развитие в результате вульвита воспаления бартолиновых желез (бартолинит) или образование в них кист.
Диагностика вульвита у девочек
Этапы диагностики:
- В первую очередь, диагностика вульвита основывается на общении с гинекологом , он уточняет жалобы, время их появления, а также факторы, которые могли способствовать появлению патологической реакции.
- Уточняется аллергологический анамнез и случаи специфических инфекций среди членов семьи, а также способов гигиены, которые применяются.
- Проводится тщательный осмотр ребенка. Первоначально гинекологический, с последующим исследованием области заднего прохода, а также всех систем организма. Проводится пальпация лимфатических узлов.
- В некоторых случаях при вульвите требуется двуручное пальцевое ректоабдоминальное исследование. Это важно, если у врача возникают сомнения о степени развития патологического процесса. Проводится оценка внутренних половых органов, степени их развития и вовлечения в воспалительный процесс.
- Из лабораторных методов исследования при вульвите используется исследование мазков , на которые наносится содержимое отделяемого. Также проводится определение чувствительности к антибактериальным средствам, для более точного подбора лечения.
- Также это общий или при необходимости анализ мочи по Нечипоренко.
- Исследование кала на яйца глист , это одно из важных исследований. Особенно при неясной картине патологического процесса.
- При тяжелом соматическом состоянии проводится и исследование крови , для оценки степени воспалительного процесса.
- При необходимости или подозрении на специфическую инфекцию исследуется содержимое влагалища методом ПЦР.
- При наличии кандидоза проводится обследование на наличие глюкозы в крови и моче .
- Кроме того, одним из инструментальных методов, позволяющим оценить степень поражения является ультразвуковое исследование органов малого таза.
Диагностические мероприятия
Помимо сбора анамнеза, доктор обращает внимание на следующие аспекты:
- ожирение;
- экссудативный диатез;
- нарушение обмена веществ и гормональные расстройства;
- аллергический анамнез;
- гигиенические особенности и пр.

Инородное тело во влагалище иногда удается пропальпировать через прямую кишку.
Выполнение вагиноскопии подразумевает осмотр стенок влагалища без повреждения девственной плевы . Во время манипуляции при необходимости можно извлечь посторонние предметы.
В ряде случаев инфекция распространяется на нижние мочевые пути - уретру и мочевой пузырь.
Катетеризация мочевого пузыря на пике острого вульвита может спровоцировать распространение микробной флоры, поэтому мочу на анализ лучше сдать после купирования воспалительного процесса. В общем анализе мочи и пробе Нечипоренко количество лейкоцитов выше нормы, могут присутствовать бактерии, белок, эритроциты.
Если после нормализации состояния в моче обнаружены бактерии, показано проведение бакпосева на флору и чувствительность к препаратам.
Микроскопия влагалищного отделяемого поможет диагностировать трихомонады, кандиды, но для более точной диагностики биоматериал исследуют ПЦР - методом, особенно это необходимо при подозрении на инфекции, передающиеся половым путем.
Помимо этого, выполняют исследование кала на яйца гельминтов и дисбактериоз, смотрят сахар крови и проводят УЗИ органов малого таза.
По мере необходимости, может понадобиться консультация аллерголога, гастроэнтнролога, инфекциониста, эндокринолога.
Лечение
Режим будет зависеть в первую очередь от общего состояния, а также тяжести воспалительного процесса. Если лечение носит легкий характер, то режим остается прежним, лечение не требует изменения условий жизни, лишь изменяется коррекция гигиены и осуществляется подбор лекарственных средств.
Состояние средней степени тяжести обычно лечат на дому с соблюдением постельного режима. В случае тяжелого течения может потребоваться госпитализация в стационар.
Диета
Как и в случае любого воспалительного заболевания назначается полноценное питание, с достаточным содержанием всех необходимых веществ, в том числе витаминов и минералов. Но при вульвите есть некоторые особенности в питании.
Необходимо использовать те продукты, которые вызывают изменение среды организма в щелочную сторону, избегают употребление продуктов, вызывающих закисление среды:
- К первой группе относят такие средства как молочная продукция, каши, отварные мясные и овощные блюда.
- Ко второй группе , на которую накладываются ограничения следует отнести копченые, соленые жирные и рафинированные продукты, в которых содержится большое количество вредных веществ, а также жирные бульоны или навары и специи различного характера.
В случае, если вульвит имеет аллергическую природу, то диета назначается с учетом вызвавшего его патогенного компонента, а также других высокоаллергенных продуктов (это любые цитрусовые, мед, какао содержащие средства).
Местное лечение
Основная часть местной терапии это применение антисептических и противовоспалительных растворов:
- Для этого могут использоваться как средства местной терапии растительного происхождения , такие как отвар коры дуба, ромашки, календулы, зверобоя.
- А также медикаментозные антисептики. Самым распространенным среди них является раствор Фурацилина , который готовят путем смешивания таблетки или порошка с водой. Также Перманганат калия , который растворяют в воды и доводят до бледно-розовой окраски. Можно использовать и готовый раствор Хлоргексидина . Преимуществом его использования является простота приготовления, для этого достаточно купить флакон раствором нужной концентрации. Аналогом данного средства является Мирамистин .
- В запущенных случаях назначаются антибактериальные мази, которые наносятся на область вульвы. К ним относятся чаще всего Тетрациклиновая и Эритромициновая . Но мазь с тетрациклином имеет возрастные ограничения, так ее не стоит назначать девочкам до 8 лет.

Эритромициновая мазь

Фурацилин

Хлоргексидин

Мирамистин

Перманганат Калия

Тетрациклиновая мазь
Этиотропная терапия
Преимущественно в случае выявления заболевания, особенно при тяжелом течении перед назначением терапии воспользоваться определением чувствительности к антибактериальным средствам:
- Если определено, что возбудителем является грибок , то лечение сводится к назначению антимикотических средств. Это может быть Флуконазол, Миконазол, Итраконазол, Леворин и т.д. Данные препараты назначают системно в таблетированной форме.
- А в качестве местной терапии используют такие средства, как Клотримазоловая и Декаминовая мазь . С предварительной обработкой вульвы содовым раствором.
- Бактерильная природа вульвита лечится с помощью назначения антибактериальных средств, таких как Метронидазол или Цефтриаксон. Специфическая инфекция, выявленная в качестве возбудителя передается на лечение врачу дерматовенерологу.

Клотримазол

Флуконазол

Итраконазол

Миконазол

Цефтриаксон

Метронидазол
Гигиена
Это одно из основополагающих правил в лечении воспаления вульвы. В случае заболевания девочек в маленьком возрасте навыкам гигиены обучают родителей или тех людей, которые осуществляют уход.
Но если это уже девочки в более взрослом возрасте, то и ей врач объясняет основные рекомендации относительно гигиены:
- Основное, что нужно запомнить всем это правильные движения. Осуществляться они должны лишь в одном направлении, от лобка к анальному отверстию. Не стоит совершать растирающих движений или натирать данную область какими-либо средствами гигиены (тряпки, мочалки, щетки).
- Все манипуляции лучше совершать чистыми руками. Требуется однократное движение с последующим ополаскиванием руки, тем самым происходит смывание бактерий. Туалет половых органов необходимо проводить после каждого акта мочеиспускания или дефекации, при это не всегда нужно использовать специализированные средства.
- В большинстве случаев это должна быть чистая вода, комфортной температуры , т.е. слегка подогретая. Ни в коем случае нельзя использовать излишне горячую или наоборот холодную воду.
- Специализированные гигиенические средства используются не чаще, чем дважды в сутки . Лучше, если они будут соответствовать возрасту и назначению, следует избегать покупки ароматизированных или веществ, содержащих красители. Предпочтительно использовать такие средства с гипоаллергенным составом, как марки Мюстела и Веледа .
- Рекомендуется как можно реже использовать в повседневной жизни памперс , независимо от возраста. Но если это не возможно, то днем памперс можно оставлять максимально на три часа, после чего требуется обязательная замена, даже если он оказался неиспользованным. А в ночное время разрешено увеличивать время до 5-6 часов.
- В любом возрасте девочкам нужно соблюдать правила ношения нижнего белья . Состав его должен быть обязательно натуральным, не содержать примеси искусственных компонентов, особенно синтетического происхождения. А также соответствовать размеру, без наличия натирающих участков.
Являются обязательными для девочек и воздушные ванны. Для этого не требуется специальных навыков и подготовки, голую в нижних отделах туловища девочку просто укладывают на сухую и чистую пеленку в помещении с комфортной температурой. Минимальная продолжительность одной процедуры должна составлять четверть часа.
Нормализация общего состояния при вульвите
В первую очередь для облегчения общего самочувствия назначаются средства для десенсибилизации. Они помогают снять такие симптомы как зуд, жжение, выраженный отек. Могут применяться как в местной, так и в системной форме.
Показано применение и таких средств как иммуностимуляторы, витамины и индукторы интерферона. В случае частых рецидивов начинают применяться гормональные средства на основе эстрогенов, так как именно за счет их идет процесс формирования нормального микробиоценоза. Кроме того в последствии применяются средства для восстановления микробиоценоза на основе лактобактерий.
Санация очагов инфекции
Это один из обязательных пунктов в лечении патологии. Это связано с тем, что почти всегда вульвит провоцирует другая инфекция, находящаяся в организме.
Самыми распространенными среди них могут быть следующие:
- кариозное поражение зубов,
- воспалительные заболевания почек, чаще в хронической стадии течения,
Поэтому в первую очередь, нужно заниматься выявлением и лечением данной патологии.
Кроме того очагом инфекции может служить глистная инвазия, энтеробиоз это одна из самых частых причин. Поэтому требуется использование антигельминтной терапии. Очень редким случаем в качестве очага хронической инфекции может служить инородное тело. Поэтому требуется его максимально безопасное удаление.
Физиотерапия при вульвите у девочек
Этот метод лечения вульвита у девочек не является основным, но в то же время он может существенно дополнить медикаментозный.
Для этого есть несколько различных вариантов:
- С помощью УФ-облучения удается добиться стойкой гибели микроорганизмов.
- Метод электрофореза с лекарственными препаратами, например, цинком. Применяется при грибковой этиологии.
- Ультравысокочастотные воздействия , проявляют свою эффективность при обширных местных поражениях. Способны уменьшить отек, зуд, проницаемость капилляров.
- Воздействие токов дарсонваля на область вульвы, оказывает противозудное воздействие, а также ускоряет гибель грибков.
- К лазерному облучению крови как методу терапии прибегают очень редко для лечения вагинита у девочек. Назначается только в случае частых рецидивов и тяжелых течениях процесса.
Разновидности вульвита
В зависимости от причин своего развития, вульвит делится на две группы:
- первичный. Чаще всего возникает в детском или переходном возрасте. В основном является результатом несоблюдения гигиенических норм, сниженного иммунитета, а также воздействием химических или механических раздражителей;
- вторичный. Чаще всего возникает у женщин репродуктивного возраста при наличии других заболеваний, например, вагинита или эндоцервицита.
В зависимости от характера течения, вульвит делится на:
- острый, который отличается яркой выраженностью клинических симптомов. Как правило, при своевременном грамотном лечении клиническая картина быстро исчезает
- хронический – отличается вялыми и длительными признаками воспалительного процесса.
Выделяют также специфический и неспецифический вульвит. Второй тип чаще всего возникает у девочек или женщин преклонного возраста и его возбудителями могут быть простейшие, грибки, стрептококки, стафилококки, вирусы. Специфическую форму вызывают трихомонады, хламидии, гонококки после проникновения на половые органы.
Кандидозный вульвит
Кандидозный вульвит – это заболевание вульвы, возбудителями которого являются дрожжеподобные грибки рода Кандида. Наиболее подвержены этому недугу женщины репродуктивного возраста. Основными провоцирующими факторами развития кандидозной патологии являются:
- применение антибактериальных средств широкого спектра действия. В результате подавляется не только патогенная микрофлора, но и полезные микроорганизмы. Как следствие увеличивается кислотность, что является предрасполагающим факторов активизации грибковой инфекции;
- период беременности. Изменение гормонального фона провоцирует распространение дрожжеподобных грибков;
- применение оральных контрацептивов;
- синтетическое белье и др.
Вообще кандидозный вульвит не относится к разряду заболеваний, передающихся половым путем. Грибковая инфекция классифицируется как условно-патогенная микрофлора. Это означает, что в норме грибки присутствуют в нашем организме и никаких нарушений не вызывают.
Под влиянием определенных факторов, которые служат пусковым механизмом, условно-патогенная микрофлора может начать активно размножаться, образовывать целые колонии, приводя к воспалительному процессу.
Для подтверждения диагноза понадобится исследование гинекологического мазка. Для начала проводится анализ на флору, из которого станет ясно, присутствует ли грибковая инфекция. А затем делается бактериологический посев, позволяющий определить разновидность болезнетворного микроорганизма.
Лечение грибкового вульвита направлено не только на устранение этиологического фактора, но и на борьбу с факторами-провокаторами. Легкие формы заболевания лечатся препаратами местного назначения, иногда целесообразно сочетать их с системными средствами.
Аллергический вульвит
Аллергический вульвит – это заболевание наружных половых органов, возникающее в результате раздражающего воздействия аллергенов. Как правило, повышенная реакция организма возникает на такие вещи:
- синтетическое белье. Красители и синтетические волокна могут вызывать сильное раздражение и воспалительный процесс;
- порошки;
- продукты питания;
- контакт с веществами для смазывания презервативов;
- медицинские препараты, контактирующие со слизистой оболочкой половых органов: свечи, мази, крема и др.;
- укусы насекомых;
- некачественные памперсы;
- наличие остриц;
- частые спринцевания;
- средства для интимной гигиены.
Часто аллергический тип этого заболевания диагностируется у маленьких девочек. Это можно объяснить двумя основными причинами, а именно:
- иммунная система еще находится на стадии формирования, а значит не может должным образом противостоять атакам аллергенов;
- слизистая оболочка половых органов тонкая, уязвимая и поэтому легко может повредиться.
Что касаемо клинических проявлений аллергической формы, то в каждом отдельном случае ситуация может быть диаметрально противоположной, начиная от бурного течения и заканчивая практически незаметным проявлением. Также заболевание иногда развивается медленно, а в некоторых случаях – стремительно.
В большинстве случаев аллергический вульвит проявляет себя следующим образом:
- отек и припухлость половых органов;
- красные пятна и сыпь;
- налеты и бляшки;
- выделение гнойного секрета;
- зуд и жжение;
- увеличение паховых лимфатических узлов;
- субфебрильные показатели температуры;
- болевые ощущения, которые усиливаются при мочеиспускании, половом контакте, ходьбе;
- слабость, вплоть до упадка сил;
- раздражительность и нервная возбудимость.
Лечение аллергического воспаления проводится в двух основных направлениях:
- определение аллергена и ограждение пациента от него;
- медикаментозная терапия. Как правило, аллергическая форма сочетается с грибковой, поэтому зачастую врачи назначают противомикозные средства. Кроме того, не обойтись без антигистаминных препаратов, которые эффективно убирают проявления повышенной реакции организма.
Атрофический тип вульвита
Атрофическая форма характеризуется сочетанием воспалительного процесса с одновременным истончением слизистой оболочки половых органов. Связано это с низким уровнем эстрогена в крови, для которого слизистая оболочка вульвы является главной мишенью.
Чаще всего диагностируют патологию у женщин в период менопаузы. Также истончение слизистой связано с избыточным весом. Существуют и другие причины, приводящие к атрофическим изменениям вульвы:
- микроповреждения;
- беспорядочные половые связи;
- глистные инвазии;
- патологии нервной системы;
- инфекционные, вирусные заболевания и др.
Слизистая оболочка начинает истончаться еще задолго до начала заболевания. Все это сопровождается сильной сухостью. Патологический процесс бывает острым и хроническим. Острая форма характеризуется появлением зуда и жжения, а также боли при мочеиспускании. Клитор при этом увеличивается в размере, а также увеличиваются сальные железы.
Если атрофический тип сочетается с грибковой формой, у пациенток с влагалища могут обильно появляться белые творожистые выделения, раздражающие слизистую оболочку. При сочетании с бактериальным вагинозом, выделения могут приобретать желтый или даже зеленый оттенок с неприятным запахом.
Борьба с атрофическими изменениями слизистой оболочки предполагает использование гормональных средств местного или системного назначения. Кроме того, применяются антисептические и противовоспалительными растворами. После проведения микробиологического исследования и идентификации конкретного возбудителя врач может принять решение о целесообразности применения противомикозных или антибактериальных средств.
Народные рецепты лечения вульвита у девочек
Для лечения вульвита у девочек в домашних условиях применяются ванночки с отварами лекарственных средств.
К основным из них следует отнести:
- Отвар ромашки , данное средство известно очень давно как противовоспалительный препарат, позволяющий снять не только отек и воспаление, но также в незначительной степени и зуд. Готовится путем запаривания нескольких ложек растения в кипяченой воде, некоторые рекомендуют незначительное время поварить смесь на воде или просто оставить в емкости, укрыв полотенцем. После чего смесь процеживают. Полученный раствор используют как сидячие ванночки, так эффект оказывается значительно быстрее, но необходимо отметить, что вода должна быть комфортной теплой температуры, нельзя допускать слишком холодного или горячего отвара.
- Отвар календулы. Средство обладающее сходными свойствами, но имеет определенные преимущества. Чаще используется для людей, имеющих склонность к аллергическим заболеваниям. Готовится аналогично предыдущему, можно использовать как самостоятельно заготовленное растение, так и купленное в аптеке уже готовое. Применяется также в качестве ванночек или примочек.
- Экстракт дубовой коры. Применяется в качестве сидячей ванночки и оказывает противовоспалительное действие. Для этого нужно сухую смесь залить кипятков и поварить в течение нескольких минут, после чего остудить и процедить. Длительность процедуры может быть достигать 30 минут.
- Если установлена кандидозная причина воспаления, то для снятия симптомов и уменьшения патогенных свойств возбудителя применяются содовые растворы. Чаще используются в качестве примочек. Для этого необходимо приготовить раствор пищевой соды, смешав столовую ложку с 1 литром чистой кипяченой теплой воды.
Мази при вульвите
Мазь – это удобная в применении лекарственная форма, которая быстро устраняет симптомы вульвита. Местные средства редко вызывают побочные эффекты, а если такое и происходит, то они носят местный характер и быстро проходят.
Мазь наносится бережно на предварительно вымытые сухие половые органы. Действовать средство начинает уже через несколько минут. Не рекомендовано длительное применение мази. При отсутствии эффекта следует обратиться к врачу для корректировки лечения.
Для лечения вульвита могут применяться мази, обладающие таким действием:
- антибактериальные;
- гормональные;
- ранозаживляющие;
- фунгицидные.
Рассмотрим эффективные мази, назначаемые для лечения вульвита:
- Инстиллагель. Используется в лечение женщин и девочек. Воздействует средство на многие группы болезнетворных микроорганизмов, в том числе и грибки. Инстиллагель быстро устраняет зуд, жжение и боль благодаря наличию в составе лидокаина.
- Нистатиновая мазь. Применяется при кандидозной форме вульвита. Действующее вещество мази способствует разрушению защитной оболочки болезнетворного микроорганизма и их дальнейшей гибели.
- Тетрациклиновая мазь. В ее состав входит антибактериальный компонент широкого спектра действия. Способствует остановке роста и размножения патогенной микрофлоры.
- Радевит. Эта мазь способствует заживлению тканей. В ее состав входят витамины, снимающие воспаление и устраняющие раздражение. Натуральный состав делает возможным применение у девочек раннего возраста.
- Актовегин. Мазь насыщает ткани кислородом, а также улучшает кровоток и метаболизм. Применять средство можно практически с самого рождения.
- Левомеколь. Это комбинированное средство, обладающее регенерирующими и противовоспалительными свойствами. В состав левомеколя входит метилурацил и хлорамфеникол.
Осложнения вульвита у девочек
Возникают они на фоне длительно протекающего воспалительного процесса без адекватного и своевременно начатого лечения.
К ним следует отнести следующие состояния:
- Сращение в области малых половых губ . Это происходит из за постепенного развития синехии, на фоне отложений фибрина во время вульвита у девочек.
- Спайки в области влагалища. Являются результатом перехода воспалительного процесса на вышележащие отделы при тяжелом вульвите. В последствии приводят к проблемам в половой жизни, а также косвенно могут осложнять процесс родовой деятельности, приводя к появлению разрывов.
- Вовлечение других систем и органов в воспалительных процесс. Так из-за близкого анатомического расположения может возникать острый цистит или проктит, а также трещины в области анального отверстия.
- Появление рубцовых изменений на месте бывшего вульвита у девочек , что является в последствии причиной комплексов и дискомфорта.
- Изменение окраски кожных покровов . В результате наружные половые органы становятся синюшными и сохраняются на протяжении длительного времени или даже пожизненно.
Фунгицидные средства
Лечение вульвита такой мазью показано при поражении слизистой оболочки наружных половых органов грибковой флорой (чаще всего это представители семейства Candida). Подобное заболевание известно под названием молочница. Для женщин эффективнее использование вагинальных суппозиториев, но лекарства в такой форме выпуска противопоказаны для девочек. Самыми популярными мазями являются:
Пимафуцин с натамицином, обладающим фунгицидным действием.
Пимафукорт. Этот препарат помимо натамицина содержит антибиотик неомицин и гидрокортизон, оказывающий противовоспалительный эффект. Противопоказан при беременности и девочкам до 1 года. Следует подчеркнуть, что препарат нельзя использовать при наличии на слизистой открытых ран (расчесов, язвочек, царапин).
Клотримазол (Канизон, Кандид) 1% крем активен в отношении большого количества представителей патогенной грибковой флоры. Кроме этого, препарат обладает антибактериальными свойствами. Нанесение мази не рекомендуют в первом триместре беременности.
Для кандидозного вульвита характерно длительное и упорное течение. Поэтому использовать мазь следует как минимум 5 – 7 дней (а иногда и дольше). Отдельно врачи предупреждают, что применение крема нельзя прекращать сразу же после исчезновения симптомов воспаления. Решение об остановке терапии принимает гинеколог.
Профилактика вульвита у девочек
Сводится к основным правилам, которые должны быть внесены в образ жизни:
- Это правильное и полноценное питание.
- Санация очагов хронической инфекции. Купирование проявлений аллергических реакций, исключение контакта с аллергеном.
- Регулярные гигиенические процедуры , использование правильной и чистой одежды. Избегание ношения слишком узких, натирающих вещей, в целях профилактики возникновения болезни.
- Избегать бесконтрольного приема лекарственных препаратов , в основном антибактериальных.
- Своевременное обращение к специалисту при появлении первых признаков воспалительного процесса.
Применение мягких лекарственных средств
На начальном этапе лечения вульвита, чтобы устранить патологический процесс достаточно гипоаллергенной диеты и препаратов местного действия. Преимущество таких средств – прямое воздействие на очаг воспаления. Хорошо зарекомендовали себя следующие мази от вульвита для женщин:
- Эритромициновая мазь – относится к группе макролидных антибиотиков, обладающих бактерицидным эффектом;
- Левомеколь – комбинированное, регенеративное, противомикробное средство;
- Хлоргексидин – фармакологический антисептик;
- Цитеал – противопротозойный, антибактериальный, противогрибковый препарат;
- Клиндацин – содержит бактериостатическое вещество.
Тампон с нанесенной на него мазью вводят глубоко во влагалище. Также для лечения широко применяются при вульвите свечи. Например:
Как же я не уследила!
Мамы, обнаружив покраснение вульвы и выделения у дочери, впадают в панику. Где ребёнок мог «подхватить эту заразу»? Как я не уследила за ребёнком? Не спешите паниковать! Вы вовремя заметили проблему, а значит, всё не так страшно.
В возрасте до полутора-двух лет причиной вульвитов чаще всего бывает нарушение теплового режима в сочетании с дефектами гигиены. Проще говоря, несвоевременная смена подгузников и неправильное подмывание. Подмывать девочку нужно под струёй проточной воды в направлении спереди назад. Но именно так держать ребёнка довольно сложно, требуется навык. Поэтому многие родители пренебрегают советами медиков. Они кладут кроху на руку животом вниз и подставляют под струю воды его ягодицы. В этом случае вода несёт микроорганизмы от ануса к половой щели. Для кишечного тракта эти микробы совершенно безопасны. Но попадая на слизистую вульвы, они могут приводить к заболеванию. А редкая смена наполненных подгузников создаёт идеальные условия для размножения бактерий.
У детей постарше на первый план выходят другие причины возникновения вульвовагинитов.
Мазь «Левомеколь» применяется наружно.
Наносить препарат нужно следующим образом:
- Мазь наносят шпателем или узкой лопаткой равномерным слоем. Сверху обработанную мазью рану накрывают стерильной сухой салфеткой, закрепляют её пластырем или бинтом. Процедуру проводят 1-2 раза в сутки на протяжении 1 недели.
- Если повреждение кожи глубокое, то важно внести левомеколь во всю полость раны, насколько это возможно. Ввести препарат можно с помощью пропитанной мазью салфетки, жгута, катетера (шприца без иглы). Сверху нужно положить ещё одну салфетку с мазью и всё закрепить пластырем. По мере пропитывания салфетки гнойным экссудатом, повязку нужно поменять на новую.
- Для лечения уха и носа применяются ватные тампоны или небольшие ватные жгутики, пропитанные мазью. Их аккуратно и неглубоко вводят в больное ухо или носовой проход, временно фиксируют пластырем.
- Для лечения заболеваний кожи без нарушения целостности покрова, а также при глубоких воспалительных процессах, левомеколь используют для наружного растирания проблемных участков без применения повязок.
Преимущества и минусы мази
Среди плюсов можно выделить:
- высокоэффективное средство для борьбы с различными воспалениями;
- обеспечивает быстрый процесс заживления без образования рубцовой ткани;
- низкий ценовой диапазон;
- устойчивое сохранение эффекта;
- после использования значительно улучшается состояние кожного покрова;
- отлично убирает раздражение и кожный зуд.
Среди минусов:
- уступает по эффективности системным антибиотикам;
- достаточно неудобно использовать для лечения половых органов;
- нельзя использовать без консультации с лечащим врачом;
- есть вероятность аллергических реакций (низкая).
От чего будет зависеть назначение лечащего врача, предугадать невозможно. Но в любом случае лучше специалиста никто не сможет подобрать средство для лечения конкретных заболеваний половой системы.
Возрастные особенности половых органов девочек и девочек-подростков
Детские гениталии имеют ряд анатомо-физиологических особенностей, которые не всегда позволяют дать адекватный отпор инфекционному процессу. К общим особенностям относятся:
- слабое смыкание малых и больших половых губ в задних отделах;
- слизистая оболочка имеет маленькое число складок;
- эпителий полового тракта истончён, размножение и обновление клеток замедленно;
- низкий уровень гуморальных факторов защиты (интерферонов и др.) в вагинальном секрете;
- преобладает кокковая флора;
- детское влагалище имеет нейтральный или щелочной уровень pH.
Особенности микрофлоры половых органов у девочек в зависимости от возраста и гормонального фона отражены в таблице 1.
Период новорождённости напрямую зависит от материнских гормонов, поступивших к малышке через плаценту. Эстрогены мамы стимулируют эпителиальные клетки влагалища девочки, которые созревают, ороговевают, накапливают гликоген, в общем, функционируют как у взрослой женщины. Влагалище заселяется лактофлорой, которая обеспечивает защиту слизистых от размножения болезнетворных микроорганизмов. Лактобактерии образуют перекись водорода, стимулируют образование интерферона и иммуноглобулинов, благодаря чему вульвовагинит у девочек первых трёх недель жизни практически не встречается.
«Нейтральный» период начинается после 20-го дня жизни и продолжается до 8 - 9 лет. Уровень материнских гормонов снижается, эпителий истончается, исчезают лактобактерии, происходит сдвиг pH (слабощелочная или нейтральная), а слизистая половых органов заселяется кокковой и бациллярной флорой.
Начало полового созревания. В среднем с 9-летнего возраста начинается половое созревание. Запускается выработка эстрогенов, под действием которых изменяется эпителий влагалища. Клетки созревают, в них накапливается гликоген, слизистая заселяется лактобактериями, pH смещается в кислую сторону (реакция слабокислая).
Подростковый возраст. К 13-летнему возрасту уровень эстрогенов продолжает расти, приближаясь к уровню взрослой женщины. Стимуляция эпителия эстрогенами приводит к его дальнейшему созреванию, размножению лактобактерий, реакция среды – кислая.

Таблица 1
Состав микрофлоры влагалища и динамика pH у детей разного возраста
От фурункулов
Левомеколь мазь (от чего помогает средство, и как его использовать при фурункулёзе, рассказано в инструкции по применению) - самый лучший антибактериальный препарат для лечения фурункулов. Это признано врачами и пациентами, проверено десятилетиями.
Чтобы максимально быстро и безопасно вылечить такое воспаление, достаточно провести несколько несложных процедур. Участок тела, где возник фурункул, нужно аккуратно промыть водой и обработать антисептиком. Затем, при помощи ватной палочки или марлевой салфетки, на это место наложить левомеколь.
В случае необходимости можно сделать повязку с пластырем и марлевым тампоном, пропитанным мазью. Левомеколь сделает всё что нужно, и через несколько часов фурункул вскроется, а благодаря заживляющему свойству левомеколя, быстро заживёт без всяких побочных проявлений.
И про травы не забудь!
Кроме того, многие мамочки охотно верят в терапию травами. Это, конечно, похвально! Однако следует отметить, что лечение только травами у детей не допускается, растения необходимо применять в дополнении к основному лечению лекарственными препаратами.
Считается, что полезными свойствами при лечении вульвовагинита у детей обладает ромашка аптечная, шалфей, мята, зверобой. Травы можно применять как внутрь, так и наружно, подмывая ребёнка.
Процедуры рекомендуют применять ежедневно. Использовать можно отвары, настои трав для подмывания ребёнка. Для этого заливают 2 фильтр-пакетика одним литром кипятка, настаивают, остужают и подмывают малышку, не вытирая насухо, а промочив слегка полотенцем.
Первые признаки и симптомы
Вульвит у женщин, симптомы и лечение которого взаимосвязаны между собой, вызывает огромный дискомфорт. Проявления этой болезни зависят от клинического протекания.
В проктологии
Благодаря своим превосходным заживляющим свойствам, левомеколь часто используется врачами-проктологами. Препарат применяется для лечения заболеваний прямой кишки, трещин, хронического геморроя. Левомеколь активно применяют при тромбозе, гнойных язвах, а также при осложнённых некротических изменениях кишки и геморрое в стадии обострения.
Мазь снимает болезненные ощущения, замедляет или полностью нейтрализует распространение патогенной микрофлоры и способствует быстрому заживлению поверхности прямой кишки и ануса. Кроме того, препарат способствует быстрому очищению кишки от гнойных масс и воспаления, что делает его незаменимым при подготовке пациента к операции и в период восстановления после неё.
Осложнения и последствия
- Синехия малых половых губ. Во время болезни возникают эрозии, половые губы деформируются, слипаются и постепенно срастаются. Если сращение затронет уретру, то мочеиспускание станет затрудненным. В дальнейшем может потребоваться хирургическое вмешательство.
- Если инфекция во время болезни затронет мочеиспускательный канал, разовьются цистит и уретрит .
- Вульвовагинит . Развивается, если инфекция попадает во влагалище. Частое осложнение вульвита.
Также возможны и другие осложнения: эрозии, нейрогенные и кондициональные бели, в редких случаях - бесплодие.
Основные показания к применению
Перед рассмотрением гинекологического применения стоит ознакомиться с базовыми показаниями к использованию Левомеколя:
- гнойные раны;
- гнойные заболевания;
- швы после операции;
- острое гнойное воспаление клетчаточных пространств;
- абсцессы;
- ожоги 2 и 3 степени;
- пролежни, язвы.
Вещество моментально проникает внутрь тканей, обеспечивая безболезненное заживление ран и снятие воспалений, отечности.
А если не идти к врачу, а лечиться домашними средствами по мере необходимости?
Острый вульвит или вульвовагинит обычно проходят бесследно. Если, конечно, мама приняла своевременные и достаточные меры. Если же этого не сделать, то последствия могут быть весьма неприятными.
- Острый вульвит перейдёт в хронический, поразит матку и яичники, и позже, когда девочка вырастет, аукнется ей проблемами с зачатием.
- Возникнут или прогрессируют синехии. Половые губы срастутся до такой степени, что мочиться станет сложно. Это приведёт к восходящей инфекции мочевого пузыря и почек. Лечить болезни мочевыводящих путей гораздо сложнее, дороже и дольше.
- В организме девочки появится очаг хронической инфекции, который будет постоянно снижать иммунитет. Ребёнок попадёт в категорию постоянно болеющих, что замедлит его физическое и умственное развитие.
Лечение вульвовагинита у ребенка проводится в комплексе. Когда принимаются лекарства, состояние улучшается, воспаление стихает. Девочкам старше 2 лет врачи советуют постельный режим. Назначаются мази для хронической и острой формы патологии. Половые органы обрабатываются по указаниям специалиста.
Лечение вульвита у детей 4-10 лет должно проходить осторожно, так как у девочки может появиться сильный дискомфорт, смущение. Нельзя самостоятельно определяться с выбором мази или другого средства, все нужно согласовывать с врачом. Рекомендуется обмывать половые органы отварами. Вытираться полотенцем следует осторожно, чтобы не раздражать кожу, будет лучше, если после процедуры пораженные участки промокнуть салфеткой, смазать мазью.
В девочек после 2 лет начинаются гормональные изменения, что приводит к изменениям флоры. Дети перестают быть настолько подвержены вульвиту. Эта патология редко встречается у взрослых женщин.
Травы для внутреннего употребления
От болезни помогают:

Свойства препарата, действие на организм
В аннотации описывается мазь Левомеколь как средство, которое имеет противовоспалительное и антимикробное действие, существенно ускоряет процесс заживления ран. Препарат борется с грамположительными и с грамотрицательными микроорганизмами. Мазь действует местно, только малое ее количество проникает через кожный покров и слизистые оболочки. Терапевтическое воздействие длится от 20 до суток.
Компоненты препарата после нанесения легко проникают в ткани, пораженные инфекцией, оказывают противомикробное действие. Хлорамфеникол влияет на ряд бактерий - как грамположительных, так и грамотрицательных. Он борется с кишечной палочкой, стафилококками и синегнойной палочкой.
Метилурацил стимулирует регенерацию поврежденных тканей, синтез новых клеток, восстановление правильной их структуры. Это вещество помогает вывести из тканей лишнюю жидкость, что устраняет отеки, активизирует выработку собственного интерферона.
Благодаря одновременному противоотечному эффекту и действию на патогенные бактерии Левомеколь активно борется с воспалительными процессами. Не может повредить здоровые клетки и действует даже при наличии в ране гноя, некротических масс.
Левомеколь оказывает комплексное действие:
- антисептическое;
- антимикробное;
- восстанавливающее.
От прыщей
Левомеколь - наилучшее средство от:
- прыщей;
- подкожных воспалений;
- ожогов;
- царапин.
Через некоторое время можно будет заметить, что головка прыща вытянулась. Мазь ускорит процесс созревания, и гной выйдет наружу. Или, если воспаление только началось, - левомеколь остановит образование экссудата и приостановит воспалительный процесс.
Побочные эффекты, передозировка и взаимодействие
Активные компоненты левомеколя могут вызвать негативную реакцию только в месте его применения, локально:
- высыпания;
- покраснение, небольшой отёк;
В очень редких случаях, при частной непереносимости к левомеколю, на фоне местной аллергии на коже, может появиться общая слабость. В гинекологии, после применения мази во влагалище, в единичных случаях, может развиться кандидоз.
Чаще всего побочные эффекты возникают при индивидуальной непереносимости средства или несоблюдении правил использования.
Могут появиться:
- аллергические высыпания;
- отек подкожной ткани;
- крапивница;
- зуд и покраснение в месте нанесения.
Чтобы избежать негативных последствий, необходимо правильно использовать препарат. Отзывы о передозировке средство не отмечаются.
Средство обладает минимальным системным всасыванием, поэтому допускается использование в период беременности и лактации. Также стоит отметить, что Левомеколь часто применяется в акушерской практике. Им можно обработать пупочную ранку, участок поврежденной кожи, а также при местном воспалении кожи после прививок и уколов.
Но нельзя долго использовать мазь, иначе возрастает степень всасывания в кровь. Здесь уже возникает высокая вероятность негативных последствий.
- Ощущения зуда и жжения.
- Сыпь в месте воздействия.
- Отеки тканей.
При возникновении первых признаков непереносимости врач отменяет препарат и назначает симптоматическую терапию.
О случаях передозировки неизвестно. Препарат не провоцирует побочных реакций и интоксикации, даже если используется для обработки обширных областей кожи, например, в случае ожогов.
Относительно несовместимости мази с другими препаратами тоже неизвестно, однако, врачи не рекомендуют обрабатывать кожу, смешивая ее с другими наружными препаратами.
Питье
Самым сильным фактором возникновения вульвита является понижение иммунитета женщины.
Для его укрепления применяются различные травяные чаи и отвары:
- Ромашковый чай. Обладает имунномодулирующими и противовоспалительными свойствами. Для его приготовления 1 ч.л. высушенных цветов необходимо заварить в стакане кипятка. Принимать 3 раза в день по 50 мл.
- Отвар из белой акации. 1 ст.л. высушенного растения надо кипятить в течение 5 мин. на медленном огне в 0,5 л воды. Максимальная доза приема в сутки – 3 стакана.
- Отвар из мать-и-мачехи, донника, грушанки. 1 ст.л. высушенной смеси следует залить стаканом кипятка, подержать на медленном огне в течение 15 мин., настоять пару часов. Принимать 3 раза в день по 1 ст.л. после еды в течение 14 дней.
Клиническая картина
Острый вульвит развивается, когда на поврежденную слизистую (опрелость или механическое воздействие, термические или химические ожоги) или вследствие смачивания наружных половых органов инфицированной мочой, а также при имеющемся инородном теле в вагине, попадают инфекционные агенты. Следует отметить, что воспаление вульвы и/или влагалища неинфекционной этиологии существуют короткое время, так как в скором будущем происходит заселение микроорганизмами очагов первичного неинфекционного процесса.
Поставить верный диагноз позволяет осмотр наружных половых органов. В случае острого воспаления вульвы явно видны покраснение и отек больших и малых половых губ, которые могут распространяться на промежность и даже внутреннюю поверхность бедер.
Постоянное истечение гнойного отделяемого из вагины приводит к мацерации (ткани вульвы размягчаются, разрыхляются и набухают) слизистой, что усугубляет состояние девочки. Патогномичным признаком являются бели, которые имеют характерные проявления для каждого типа возбудителя, и помогают провести дифференциальную диагностику.
Так, в случае трихомонадного воспаления вульвы возникают зуд, отечность вульвы и влагалища, а также жидкие и пенистые желтого цвета выделения. О кандидозной природе заболевания свидетельствует значительный зуд вульвы, ее покраснение и творожистые или крошковатые выделения белого цвета, плотно спаянные со слизистой.

В случае воспалительного процесса вульвы, обусловленного кишечной палочкой появляются вязкие выделения желто-зеленого цвета, с неприятным запахом (запах фекалий). Выраженное воспаление, значительный зуд и жжение приводит к появлению на вульве мелкоточечных кровоизлияний и изъязвлений. Ребенок стремится расчесывать пораженное место, что провоцирует образование язв значительных размеров и появление кровянисто-гнойных выделений.
При отсутствии лечения и длительно существующем остром процессе он переходит в хроническую стадию, что характеризуется лишь патологическими белями в небольшом количестве и ослаблением субъективных симптомов.
Первичный вульвит у детей протекает без температуры и ухудшения общего состояния. Подобные признаки наблюдаются лишь при наличии какой-либо сопутствующей инфекции. Для выявления заболевания на ранних стадиях врачи рекомендуют родителям проводить самостоятельный осмотр промежности. Перечислим симптомы развития вульвита у девочек:
- гиперимия наружных органов половой системы;
- возможны расчесы и небольшие язвочки;
- сильный дискомфорт, нестерпимое чувство жжения, зуда;
- отек половых губ и слизистой вокруг входа в половую щель;
- болезненность при ходьбе и любых движениях, мочеиспускании, подмывании, вытирании после туалета;
- белый или сероватый налет;
- иногда отмечают слизисто-гнойные выделения из влагалища, это может свидетельствовать о дальнейшем распространении инфекционного процесса.
У малышей на начальной стадии симптоматика болезни малоинтенсивная. Однако чадо теряет привычный покой: приобретает плаксивость, раздражительность, появляется необъяснимое беспокойство. Ухуудшается и укорачивается период сна, появляется плач при мочеиспускании. В зависимости от выраженности симптомов вульвита у детей, различают такие его формы:
- острый, длится до месяца, протекает с ярко выраженной клинической картиной;
- подострый, продолжается до трех месяцев, признаки заболевания смазаны;
- хронический наблюдается в течение длительного времени, проявления носят рецидивирующий характер и отмечаются, когда воздействует какой-либо аллерген или инфекция.
Нужно упомянуть, что предположить вульвит у девочек мама может самостоятельно. В настоящее время на любом профильном форуме можно найти фото, как выглядит промежность с развивающимся воспалением. Но если ребенок становится беспокойным, жалуется на неприятные ощущения в области половых органов или тянет туда руки, следует обратиться к врачу. Дело в том, что инфекция может быстро распространиться, что влечет за собой более сложное лечение.
Способы лечения зависимо от причины болезни
Вульвит у женщин, симптомы и лечение которого напрямую связаны с причиной его появления, так называемый вторичный вульвит, нетрудно исцелить.
Для этого необходимо избавиться от сопутствующего недуга.

Фармакокинетика
Препарат хорошо впитывается кожей, не нарушает целостности клеточного строения, сохраняет свои активные фармакологические свойства в присутствии гнойного или некротического экссудата.
Фармакодинамика

При нанесении препарата на кожный покров, он проникает глубоко внутрь, благодаря хорошей впитываемости. Активные компоненты состава блокируют бактерии и среду их размножения, способствуют восстановлению клеток и обменных процессов в них.
Аналоги
При обнаружении в составе веществ, к которым у вас имеется непереносимость, сообщите об этом врачу. Специалист подберет аналог лекарства и исключит возможность аллергии. Абсолютными аналогами Левомеколя является: Левометил и Нетран (больше не выпускается).
Они отличаются производителем и ценой:
- Левомеколь – 110-130 рублей.
- Левометил – 40-50 рублей.
А вот состав, действие на организм и способ применения полностью идентичны. При желании можно посоветоваться с врачом о замене Левомеколя на более дешевый аналог.
Если брать фармакологическое действие, то Левомеколь можно заменить следующими сходными средствами:
- Левосин,
- Фастин 1,
- Протэгентин,
- Салицилово-цинковая паста с левомицетином,
- Стрептонитол,
- Лингезин.
Но вопрос аналогов решает лечащий врач. Кроме этого, не помешает провести тест на реакцию кожных покровов на препарат, чтобы сразу исключить индивидуальную непереносимость, которая может выразиться в виде покраснения, зуда или аллергической реакции.
С позволения врача левомеколь можно заменить на его аналог. Так случается, когда имеется частная непереносимость к основному препарату, или он просто банально отсутствует в аптечном пункте.
| Препарат | Состав | Применение | Форма/Цена |
| «Левометил», мазь (полный аналог «Левомеколя») | левомицетин, метилурацил, полиэтиленоксид (400, 1500) | гнойные раны (в том числе с патогенной флорой), некроз | алюминиевая туба/70 руб. |
| «Фастин 1», мазь | фурацилин, синтомицин, бензокаин | гнойные раны, пиодермия, ожоги 1,2 и 3 степени | алюминиевая туба/110-115 руб. |
| «Левосин», мазь | хлорамфеникол, метилурацил, сульфадиметоксин, тримекаин | ожоги, гнойные раны, язвы | алюминиевая туба, банка (стекло)/от 82 руб. |
| «Вишневского», мазь | березовый деготь, ксероформ, касторовое масло |
| алюминиевая туба, банка (стекло)/от 30 руб. |
| «Ихтиоловая», мазь | ихтиол, медицинский вазелин |
| алюминиевая туба/84 руб. |
Мазь «Левомеколь» - это уникальное сочетание компонентов, которое решает несколько серьёзных проблем одновременно, поэтому препарат применим в различных областях медицины и для всех возрастных категорий. Как и от чего она помогает, было подробно описано в этой статье.
Но, если подытожить всё вышесказанное, то можно сказать: левомеколь – это универсальное, безопасное и очень эффективное средство для лечения практически всех заболеваний или повреждений кожного покрова.
Оформление статьи: Лозинский Олег
Аналогом мази Левомеколь при лечении гинекологических заболеваний и геморроя могут выступать Метилурациловые свечи.
Последнее обновление статьи: 06.04.2018 г.
Когда речь заходит о детях, особенно если это касается их здоровья, невольно сердце «съёживается» не только у родителей, но и у доктора. Мы начинаем перебирать в мыслях, что «это» такое, откуда «это» и как «это» лечить? Хочется добиться быстрого и положительного результата в лечении маленького пациента.
Врач акушер-гинеколог, репродуктолог


В нашей статье поговорим о воспалительном процессе в области половых органов у девочек, а именно — о вульвите.
Само по себе название вульвит имеет окончание «ит», что уже говорит о воспалительном процессе. Воспаление женской сферы (а в нашем случае вульвит у девочек) обычно сопровождается болевыми ощущениями, выделениями (бели), зудом и жжением половых органов.
Боль
Согласно данным Всемирной организации здравоохранения, каждый пятый человек в мире страдает хронической болью, а около 60 % хронических заболеваний сопровождается болью.
 Боль является одной из наиболее частых жалоб со стороны ребёнка. Характер и интенсивность боли зависит от состояния нервной системы больного. Боль при заболеваниях половой сферы не всегда соответствует выраженности патологического процесса.
Боль является одной из наиболее частых жалоб со стороны ребёнка. Характер и интенсивность боли зависит от состояния нервной системы больного. Боль при заболеваниях половой сферы не всегда соответствует выраженности патологического процесса.
При незначительном расстройстве гениталий боль имеет острый, резкий характер, а при хроническом течении процесса ощущения могут и вовсе отсутствовать.
Поэтому при обращении маленьких пациентов врач обязательно выясняет историю заболевания, его начало, где локализуется боль и куда она распространяется. Выраженные болевые ощущения в области половых органов, а именно в клиторе, малых половых губах объясняется богатством нервных окончаний в данной области.
А вот воспалительные процессы влагалища малоболезненны, проявляются только чувством давления, жжения, а вот если в процесс вовлекается жировая клетчатка, то возникает резкая боль, особенно при прикосновении.
Бели
Этот симптом также является «провожатым» воспалительного процесса половой сферы у взрослых и детей. По характеру белей, а также наличию запаха можно судить о заболевании.
Зуд и жжение
Зуд и жжение наружных половых органов также сопровождает воспаление половых органов.
Теперь остановимся поподробнее на воспалительном процессе наружных половых органов у детей, а именно на вульвите.
Вульвит у детей
Как было сказано выше, вульвит — это воспаление наружных половых органов (а именно — преддверия влагалища, малых и больших половых губ, клитора и наружной части уретры). По данным статистики, это заболевание встречается чаще у девочек от 1 года до 8 лет и составляет около 65 — 70 %. Следует отметить, что данная форма воспаления часто встречается с вагинитом и носит название вульвовагинита.
Вульвит у девочек может развиться по ряду причин.

К ним относят несколько факторов:
- особенности строения половых органов и физиологии (отсутствие «полезных» лактобактерий, защищающих влагалище, среда влагалища нейтральная или близкая к щелочной, более открытая наружная половая щель);
- повышенная чистота «там» (когда родители стремятся начисто «подмыть» ребёнка, тем самым создавая благоприятные условия для роста и размножения болезнетворных бактерий. А если это мыло с приятным запахом, да еще и антибактериальное, тогда и не стоит удивляться, откуда же эта «бяка» взялась у малышки! Как говорится в книге В.Е.Радзинского «Акушерская агрессия», нельзя допускать стерильности влагалища;
- постоянное ношение памперсов также создает условие для развития патогенных микроорганизмов (когда создается эффект «парника» под подгузником, где тепло и влажно, особенно если вовремя не менять их и не устраивать «воздушные ванны»).
- могут быть причиной развития воспалительного процесса наружных половых органов у девочек. Аскариды имеют способность выползать в ночное время из попы ребёнка и откладывать яйца вокруг ануса, они могут заползать и во влагалище, тем самым способствуя попаданию яиц и кишечной флоры в половые органы, в результате чего появляется интенсивный зуд и, как следствие, воспаление;
- механические факторы, когда в процессе изучения окружающего мира девочка начинает совать во влагалище различные мелкие предметы, игрушки или просто трогает половые органы грязными руками;
- хронические нарушения в работе эндокринной системы, а также наличие в организме других очагов хронической инфекции (тонзиллит, кариозные зубы).
Вульвит у новорождённой имеет риск развиться в результате прохождения через родовые пути матери.
Таким образом причин, способствующих развитию воспалительного процесса наружных половых органов у девочки, большое количество, а это значит, что каждая маленькая принцесса находится в зоне риска. Это возлагает большую ответственность на родителей.
Факторы, могущие вызвать вульвит у девочек, описаны. Однако стоит рассказать и о прямых «виновниках» развития. Это:
- вирусы;
- грибки;
- бактерии;
- простейшие;
- хламидии;
- гонококки и др.
В зависимости от того, кто из них вызвал воспалительный процесс, различают специфический и неспецифический вульвит.
Признаки
Симптомы заболевания при вульвите имеют все вышеперечисленные признаки, характерные для воспалительного процесса:
- Зуд и жжение в области наружных половых органов.
- Выделения из половых органов (которые мама может увидеть на трусиках ребёнка), их характер зависит от конкретного возбудителя. Так, если возбудителем является грибок, то выделения будут носить творожистый характер, если это кишечная палочка, то выделения будут зеленовато-жёлтыми с неприятным запахом фекалий, если причиной является стафилококк — вязкие и жёлтые, но в основном бели прозрачные.
- Болевой синдром, особенно усиливающийся при мочеиспускании.
- Краснота кожных покровов и слизистых оболочек, возможно образование язвочек в результате расчёсов.
Другие симптомы — отсутствие аппетита, нарушение сна, боль в животе, нарушение стула — могут наблюдаться, но крайне редко.
Три формы недуга
 Вульвит к девочек может проявляться в одной из трёх форм:
Вульвит к девочек может проявляться в одной из трёх форм:
- острая форма характеризуется ярким началом, ярко выраженными симптомами. Длится острый вульвит до 1 месяца;
- подострая форма вульвита, характеризуется сменой периодов обострения и ремиссии, продолжительностью до 3 месяцев;
- хроническая форма вульвита характеризуется возможным отсутствием вышеперечисленных симптомов и лишь присутствием жжения при мочеиспускании, продолжительность более 3 месяцев.
Возрастной фактор
- вульвит младенческого возраста (от 0 до 12 месяцев);
- вульвит детского возраста (от 1 до 8 лет);
- вульвит в препубертате (от 8 лет и до наступления );
- вульвит в пубертате (после наступления менархе).
Аллергический вульвит
Также бывает аллергический вульвит , развитие которого могут спровоцировать различные пищевые продукты (большое количество сладкого, цитрусовых), синтетическое бельё, химические вещества. При данной форме вульвита будут наблюдаться идентичные симптомы, возможно, менее выраженные, а также покраснение окружающих кожных покровов и слизистых оболочек.
Кандидозный вульвит
Кандидозный вульвит развивается вследствие поражения вульвы грибками рода Candida. При этом виде вульвита основным признаком являются выделения из половых путей в виде творога. Заражение новорождённой чаще происходит при прохождении обсеменённых родовых путей матери, что говорит о том, что во время беременности необходимо проводить санацию вульвовагинитов любой этиологии.
Лечение данного вида вульвита проводится соответствующими препаратами, действующими на дрожжеподобные грибы. Также в комплексе можно использовать подмывание травяными настоями (ромашкой, календулой), которые прекрасно справляются с воспалением и снимают зуд.
Таким образом, при появлении хотя бы одного из перечисленных признаков, необходимо, обязательно показаться врачу для диагностики и своевременного лечения. Однако существует мнение, что вульвит — это банальное воспаление, встречающееся с высокой частотой у девочек и также легко поддающееся лечению. Однако воспаление оно и в «Африке» воспаление и влечет за собой определённые последствия уже во взрослом возрасте!
А рецидивирующий вульвит, то есть повторяющееся неоднократно воспаление наружных половых органов, может приводить к развитию осложнений: , появлению язв слизистых оболочек вследствие интенсивного зуда кожных покровов, вовлечение в воспалительный процесс мочевой системы с развитием цистита, уретрита.
В большинстве случаев при появлении вышеперечисленных жалоб мама с девочкой обращаются к педиатрам.
 Диагноз вульвита может поставить участковый педиатр, однако дальнейшее наблюдение и лечение должен осуществлять детский гинеколог, дабы избежать осложнений!
Диагноз вульвита может поставить участковый педиатр, однако дальнейшее наблюдение и лечение должен осуществлять детский гинеколог, дабы избежать осложнений!
Диагностика основывается на осмотре маленькой пациентки, изучении ее истории жизни и начала заболевания и лабораторном обследовании.
Основным методом исследования, который позволяет выявить возбудителя воспаления, является микроскопическое исследование и бактериологический посев вагинального секрета на флору и чувствительность к антибиотикам.
В случае, если есть подозрение, что природа вульвита имеет специфический характер, то исследуется соскоб методом полимеразной цепной реакции. Кроме того, в обязательном порядке сдается общий анализ крови, мочи, посев мочи на флору и многие другие анализы, которые вам назначит детский гинеколог.
Поговорим о том, как лечить вульвит у девочки. Главным в лечение вульвита у детей является устранение воспаления и подавление причины этого воспаления.
Терапия комплексная, включает:
- противовоспалительные ванночки с добавлением отваров ромашки, календулы, зверобоя. Для этого заливают 1 — 2 столовые ложки сухой травы 1 литром кипятка, настаивают, охлаждают, сцеживают и проводят сидячие ванночки по 3 — 5 минут;
- подмывание наружных половых органов антисептическими растворами (Фурацилин, Мирамистин);
- симптоматическая терапия, направленная на устранение зуда, жжения (антигистаминные препараты, противовоспалительные мази);
- в случае бактериальных вульвитов назначаются антибактериальные препараты. Если вульвит имеет грибковую природу, то противогрибковые препараты (Итраконазол, Флуконазол или местно Пимафуцин-крем, Клотримазол). Если причина трихомонады — Метронидазол, Тинидазол. Если вульвит развился в результате попадания инородного тела, то производится его удаление, а при глистных вульвитах, соответственно, противоглистная терапия;
- при аллергическом вульвите ограничивают употребление продуктов, вызывающих аллергию (цитрусовые, сладости, шоколад).
Кроме того, в комплексное лечение вульвитов обязательно включают:
- поливитамины (синтетические) или продукты, обогащённые витаминами;
- препараты, содержащие лактобактерии (Линекс, Бифиформ), с целью восстановления микрофлоры влагалища;
- повышение иммунных сил организма (прогулки на свежем воздухе, физические упражнения).
Линекс — это препарат, содержащий живые штаммы лактобактерий, удобен в применении у детей от 1 года. Выпускается в форме капсул, порошка.
В 100 граммах порошка содержится не менее 1*10*8 КОЕ. Но, следует отметить, что препарат широко назначается педиатрами и в младенческом возрасте.
Новорождённым и детям до 7 лет назначается по 1 пакетику в день, детям старше 7 лет — по 2 пакетика в день, можно в один приём. Длительность терапии составляет 30 дней, при необходимости курс повторяют.
Препарат свободно отпускается в аптеках без рецепта врача. Цена препарата составляет от 400 до 600 рублей за упаковку.
Бифиформ
Бифиформ (беби, малыш, комплекс) — комплексный пробиотик, имеющий различные формы выпуска для разной возрастной категории — от новорождённых до взрослых.
- Бифиформ беби выпускается в виде суспензии (по 1 дозе 1 раз в день в течение 20 — 21 дней).
- Бифиформ малыш (форма выпуска — саше). Назначается детям от 1 до 3 лет по 1 саше 2 — 3 раза в день, старше 3 лет — по 2 саше 2 — 3 раза в день.
Препарат можно свободно приобрести в аптеках города, без рецепта доктора. Цена его составляет, в среднем, 350 рублей за упаковку.
Бифидумбактерин Форте
Бифидумбактерин Форте — пробиотик 4 поколения. В одной дозе препарата содержится не менее 1*10*7 КОЕ. Форма выпуска препарата — порошок. Детишкам в возрасте до 6 месяцев назначается по 2,5 дозы 2 — 6 раз в сутки, детям в возрасте от 6 месяцев до 3 лет по 5 доз 1 — 2 раза в день, детям старше 3 лет по 10 доз 1 — 2 раза в день. Курс приёма препарата 2-3 недели, с повторами 2 — 3 раза в год.
Препарат отпускается без рецепта врача. Цена составляет около 130 рублей за 10 штук.
Меры профилактики вульвита у девочек и девушек
В настоящее время существует огромное количество информации для молодых родителей о том, как правильно проводить гигиену новорождённых и девочек старшего возраста.
Да-да, вы правильно поняли, именно на первом месте стоит гигиена малышей! Подмывать правильно девочку нужно тёплой проточной водой после каждого акта дефекации и перед сном! Водные процедуры после каждого похода в туалет вымывают напрочь всю микрофлору влагалища, делая её стерильной, а, значит, беззащитной перед патогенной флорой.
Подмывать необходимо сверху вниз, то есть по направлению от вульвы, промежности к анусу. Использовать туалетное мыло не более 2 раз в неделю. Кроме того, у девочек должны быть отдельные предметы гигиены (полотенце, мочалка).
Снизить риск развития вульвита у девочек и девушек можно также, если прекратить носить синтетическое и облегающее бельё, своевременно менять гигиенические прокладки, памперсы и пелёнки по мере их загрязнения или каждые 4 часа.
Кроме того, имеет большое значение в профилактике развития воспаления наружных половых органов, да и не только, сбалансированное и полноценное питание детей, профилактика и своевременное лечение сопутствующих и хронических заболеваний, а также витаминизация.
Как это ни печально, но девочка подвергается риску возникновения женских проблем с самого своего рождения. Вульвиты являются абсолютными лидерами среди гинекологических заболеваний и составляют около 70% от всех патологий. Наиболее уязвимой категорией к этой патологии являются девочки в возрасте от одного до девяти лет. Это заболевание требует немедленного лечения, поскольку оно доставляет не только существенный дискомфорт и беспокойство, но и грозит возникновением серьезных осложнений. Последние в дальнейшем могут стать причиной расстройств репродуктивной и сексуальной функций.
Вульвит
Вульва – это наружные половые органы, которые состоят из больших и малых половых губ, преддверия влагалища, клитора и отверстия мочеиспускательного канала. Если вульва воспаляется, то о проблеме говорят как о вульвите. Вульвит довольно редко может протекать в виде самостоятельной патологии и чаще всего сочетается с воспалительным процессом во влагалище. Подобное сочетание состояний в гинекологии принято называть вульвовагинитом.
Классификация
Вульвит в зависимости от продолжительности подразделяется на:
хронический;
подострый (чередование периодов обострений и ремиссий, длится до 3 месяцев);
острый (на протяжении 1 месяца).
На основании возраста пациентки принято выделять такие виды заболевания:
воспаление влагалища и вульвы в пубертатном возрасте (после наступления менархе);
воспаление влагалища и вульвы препубертатного возраста (от 8 лет и до наступления менархе);
воспаление влагалища и вульвы в детском периоде (1-8 лет);
воспаление вульвы в младенческом возрасте (0-12 месяцев).
Помимо этого, патология может подразделяться по происхождению на:
неинфекционного генеза (нарушение обменных процессов или аллергия, ожог, внедрение инородного тела во влагалище, травма);
инфекционной этиологии (вследствие поражения условно-патогенными и патогенными микробами).
Инфекционные поражения в свою очередь могут быть специфическими и неспецифическими – вызванными условно-патогенными микроорганизмами.
Кроме того, вульвиты подразделяются на первичные, при которых воспаление вульвы развивается вследствие действия микробов поступивших извне. Вторичные развиваются на фоне наличия очагов инфекции в организме девочки (отит, тонзиллит, кариозные зубы).

Причины
Высокая вероятность возникновения заболевания у девочек напрямую зависит от анатомо-физиологических особенностей вульвы. С момента рождения и в течение нескольких часов после него влагалище девочки остается стерильным. Условно-патогенная микрофлора заселяется только к 5-7 дню жизни младенца.
Реакция влагалищного содержимого до самого момента полового созревания является нейтральным или щелочным, поскольку в микрофлоре влагалища не присутствуют лактобактерии, которые вырабатывают молочную кислоту.
Отсутствие молочной кислоты в содержимом слизи влагалища значительно снижает защиту от внедрения инфекционных агентов, а ранимая и нежная кожа наружных половых органов, неполное смыкание половой щели, незначительное количество сальных и потовых желез на коже увеличивают вероятность возникновения воспалительного процесса.
Первичный неспецифический вульвит
Условно-патогенные микроорганизмы, которые присутствуют во влагалище (протей, анаэробы, дрожжевые и простейшие грибы) являются причиной развития первичного неспецифического вульвита.
Эпизодическое повторение неспецифического вульвита характерно для пациенток, которые страдают от соматических заболеваний хронического характера (гормональные заболевания: болезни крови, гипотиреоз, сахарный диабет, патологии мочевыделительной системы).
Установлено, что воспалительные процессы вульвы чаще наблюдаются у детей, страдающих от частых заболеваний носоглотки (риниты, ОРВИ, хронический тонзиллит, ангина).
Помимо этого, неспецифический инфекционный вульвит может быть вызван гельминтами (острицы в частности).
Также вульвит может развиться вследствие попадания во влагалище инородных предметов, чаще всего во время игр (травинки, насекомые, песок).
Факторы, ослабляющие иммунную систему, также участвуют в развитии заболевания (иммунодефицитные состояния, недостаток витаминов, антибиотикотерапия).

Аллергический атопический вульвит
Причины аллергического вульвита следует выделить отдельно.
Развитию патологии способствуют некоторые пищевые продукты, обладающие высокой степенью аллергенности (клубника, цитрусовые, шоколад)
Средства интимной гигиены с наличием ароматических добавок (прокладки, мыло).
Синтетическое белье.
Пеленочный дерматит провоцирует вульвит у младенцев.
Чрезмерное увлечение родителей гигиеной ребенка (применение кремов, присыпок, мазей, ненужные частые подмывания) ведут к нарушению целостности и раздражению слизистой вульвы и кожных покровов.
Несоблюдение правил личной гигиены и пользование общими средствами гигиены (мочалки, полотенца) могут стать причиной вульвита у девочек в старшем возрасте.
Если девочка в подростковом возрасте начинает вести половую жизнь, то не стоит исключать и половой путь заражения.

Специфическими возбудителями патологии являются папилломовирусная инфекция и вирус генитального герпеса, возбудители детских инфекций (ветряная оспа, скарлатина корь) и грибы, дифтерийная и туберкулезная палочка, уреаплазмы и хламидии, трихомонады и гонококки.
У новорожденных вульвит может возникнуть вследствие прохождения через инфицированные родовые пути матери или вследствие трансплацентарного заражения.
Клиническая картина
Острый вульвит возникает, когда на раздраженную слизистую (химические и термические ожоги, механическое воздействие или опрелость), при наличии инородного тела в вагине или вследствие попадания инфицированной мочи на наружные половые органы, попадают агенты инфекции. Стоит отметить, что воспаление влагалища и/или вульвы неинфекционного генеза существует недолго, поскольку в течение скорого времени очаги изначально неинфекционного процесса, заселяются микроорганизмами.
К основным симптомам заболевания относят:
истечение слизисто-гнойных выделений из влагалища (в особо тяжелых случаях гнойные отделения);
жжение и зуд малых и больших половых губ.
Вышеописанные признаки значительно ухудшают состояние ребенка, девочка становится раздражительной и плаксивой, нарушается аппетит и сон. В особо тяжелых случаях может присутствовать боль в области живота, повышение температуры тела, воспаление и увеличение регионарных лимфоузлов (в паху).

Верный диагноз можно установить при помощи осмотра половых органов. При остром воспалении вульвы отчетливо видно отек и покраснение малых и больших половых губ, которое может присутствовать не только в области вагины, но и переходить на соседние ткани в области бедер и промежности.
Постоянное выделение гноя из влагалища приводит к мацерации (ткани набухают, разрыхляются и размягчаются) слизистой, что только усложняет ситуацию. Патогномичным симптомом являются бели, которые дифференцируются в зависимости от типа возбудителя и таким образом, являются важным диагностическим признаком.
Если воспаление вульвы вызвано агентом трихомониаза, то развивается отечность и зуд влагалища и вульвы, а также желтые, жидкие, пенистые выделения. О кандидозной природе патологии говорит покраснение и значительный зуд вульвы, а также крошковатые или творожистые выделения белого цвета, которые плотно сливаются со слизистой. Если воспалительный процесс вульвы обусловлен кишечной палочкой, то появляются вязкие выделения зелено-желтого цвета с характерным запахом (фекалий). Выраженное воспаление, жжение и значительный зуд приводят к возникновению изъязвлений и мелкоточечных кровоизлияний. Ребенок пытается расчесать этот участок, что только усугубляет ситуацию и провоцирует образование значительных по размеру язв, которые выделяют кровянисто-гнойные выделения.

В случае отсутствия лечения острого процесса в течение длительного времени он может перейти в хроническую стадию, которая характеризуется только наличием патологических белей и слабыми субъективными симптомами.
Диагностика
Диагностика заболевания начинается сбором жалоб и анамнеза. После этого тщательно изучают соматическое состояние ребенка, а также определяют факторы, которые могли бы создать фон для активации условно-патогенной микрофлоры и привести к возникновению вульвовагинита или вульвита (несоблюдение или неправильная гигиена, аллергия к непищевым и пищевым агентам, обменные нарушения, экссудативный диатез, ожирение).
Далее врач проводит гинекологический осмотр, в ходе которого может быть установлена гиперемия и отек наружных половых органов, их изъязвление и мацерация, бели кровянистого, пенистого, творожистого или гнойного типа с характерным зловонным запахом.
Ректоабдоминальное исследование дает возможность пропальпировать возможные инородные тела во влагалище. Также в обязательном порядке должна быть проведена вагиноскопия (осмотр стенок через девственную плеву), если возникнет необходимость, из влагалища могут извлечь инородные тела.
Поскольку патология довольно часто сочетается с воспалением мочевыводящих путей, то рекомендовано провести исследование мочи (моча на бактериологический посев, моча по Нечипоренку, общий анализ мочи). Также следует выполнить общий анализ крови, а также сдать кал на наличие гельминтов, выполнить ультразвуковое исследование органов малого таза.

Для определения типа возбудителя следует произвести забор мазков из уретры и влагалища на микрофлору и бактериологический просев белей на их чувствительность к антибиотикам.
Если подозревается вагинит специфической этиологии, то назначают серологическое исследование на наличие половых инфекций и ПЦР. Также следует определить уровень сахара в крови пациента.
Если требуется, назначают консультацию у специалистов узкого профиля: гастроэнтеролога, эндокринолога, детского аллерголога.
Лечение
Лечение детского вульвита подразумевает ряд конкретных мероприятий, которые зависят от этиологии фактора, вызвавшего заболевание.
Диета и режим.
Все девочки с острым вульвитом должны соблюдать постельный режим, а в случае тяжелого течения требуется госпитализация. Временно изменяют рацион пациента, в котором повышают количество ощелачивающих продуктов (минеральные воды, молоко, тушеные, вареные и свежие овощи). Доля пряностей и ксилотообразующих продуктов должна быть уменьшена (томаты, лимоны, квашенные и маринованные продукты, копчености и приправы, крепкие бульоны из рыбы и мяса, жареное мясо).
При атопическом вульвите требуется гипоаллергенная диета, исключающая употребление продуктов с высоким уровнем аллергенности (клубника, грецкие орехи, мед, шоколад, цитрусовые, яйца, морепродукты).

Местное лечение.
Местная терапия требуется для устранения жжения и зуда, снятия покраснения и отека наружных половых органов и состоит из дезинфицирующих средств, применяемых в виде сидячих ванночек, орошений, примочек.
Из лекарственных трав применяются настои (на литр кипящей воды столовая ложка сбора) из крапивы, коры дуба, зверобоя, эвкалипта. Чистотела, календулы, череды, шалфея, ромашки. Продолжительность процедуры – 10-15 минут трижды в день, жидкость в ванночке должна быть теплой.
Медицинскими антисептиками, которые подходят для местной терапии, являются водные растворы «Мирамистина», «Хинозола», «Хлоргексидина», «Перманганата калия» (бледно-розовый цвет), «Фурациллина». Отличный эффект от смазывания пораженных участков масляным раствором «Хлорофиллипта», мазями с антибиотиками (только в тяжелых случаях, по показаниям врача), «Сангивиритином» (мазь 1%). Также при вульвите применяют такие мази: «Олелетриновая», «Эритромициновая», «Тетрациклиновая» (для детей старше 8 лет).

Системная этиотропная терапия.
Если установлен возбудитель заболевания и выявлена его чувствительность к антибактериальным препаратам, то назначают пероральный прием соответствующих препаратов.
При поражении вульвы кандидозными грибами применяют антимикотические средства («Интраконазол», «Леворин», «Флуконазол»), местная обработка пораженных участков проводится при помощи «Декаминовой», «Клотримазоловой» и других антимикотических мазей, а также Тетраборатом натрия в глицерине. Перед их применением вульву обрабатывают раствором соды (4%).
При выявлении трихомонад применяют «Тинидазол», «Орнидазол», «Метронидазол» (дозу определяют, учитывая возраст пациента) на 7-10 дней. При длительно текущем трихомонадном вульвите используют вакцину «Солкотриховак» (3 инъекции по 0,5 мл в течение 6 недель и одна инъекция 0,5 мл через год).
При обнаружении на мазке гонококков лечением занимается венеролог, который использует антибиотики из группы цефалоспоринов. Хламидийный и микоплазменный вульвит лечится при помощи антибиотиков широкого спектра действия («Доксициклин», «Сумамед», «Джозамицин»).

Соблюдение гигиены.
При наличии вульвита особое внимание нужно уделять интимной гигиене. При легких поражениях справиться с заболеванием можно только при помощи гигиенических процедур, не прибегая к использованию лекарственных препаратов.
Нужно обмывать промежность после каждого визита в туалет (придерживаться правильного направления движений – спереди назад).
Менять белье нужно два раза в день, а памперсы и пеленки у новорожденных должны меняться после их загрязнения.
Белье должно стираться более тщательно, с использованием гипоаллергенного порошка и дополнительного полоскания.
Использование мыла для девочек старшего возраста допускается один раз в день, при этом мыло должно иметь нейтральный рН.
Ароматические масла, присыпки и прочие средства для грудных детей должны быть исключены.
Белье для девочек должно быть белого цвета (нет красителей) и состоять из натурального хлопка.
Ребенок должен иметь личные предметы гигиены (мочалки, полотенца).
Нормализация общего состояния.
При лечении подобной патологии обязательно должны быть назначены десенсибилизирующие средства, снимающие воспаление и зуд и уменьшающие отек тканей (препараты кальция, «Диазолин», «Супрастин»).
При наличии аллергического вульвита в состав мазей для локальной терапии должны входить антигистаминные средства.
Показан прием:
индукторов интерферона («Неовир», «Циклоферон»);
иммуномодуляторов («Нуклеинат натрия», «Иммунал»);
витаминов (группы В, С, Е, А);
ферментов для нормализации работы ЖКТ («Бактисубтил», «Вобэнзим», «Хилак-Форте»);
седативных средств (пустырник, валериана).

Если заболевание отличается рецидивирующим характером, то требуется местное применение эстрогенов («Фолликулин», «Эстриол»), которые увеличивают концентрацию гликогена в слизистой оболочке и ускоряют репаративные процессы.
После того, как острые проявления были сняты, следует изменить рацион. Питание должно содержать кисломолочные продукты, которые необходимы для восстановления биоценоза кишечника и влагалища.
При антибиотикотерапии дополнительно следует применять и антигрибковые препараты.
Санация очагов хронических инфекций.
Терапия воспалительного процесса на наружных половых органах должна выполняться одновременно с ликвидацией очага инфекции (санация кариозных зубов, терапия заболеваний почек, ОРВИ).
Отдельно нужно поговорить о вульвите вследствие проникновения инородного тела или гельминтов. Лечение вульвовагинита, возникшего на фоне поражения острицами (энтеробиоза), должно начаться с антигельминтозных препаратов («Пиперазин», «Пирантел»).
Если патология обусловлена проникновением инородного тела, то изначально удаляется тело, а затем следует промывание влагалища при помощи антисептиков с использованием специального катетера. Удаляют инородное тело во время вагиноскопии или ректально, подталкивая его к входу влагалища, с последующим захватом зажимом.

Осложнения
Отказ от терапии является причиной возникновения таких осложнений данной патологии:
имбибиция – приобретение наружными половыми органами синюшного оттенка (вследствие хронического процесса). Пигментация может сохраняться в течение долгого времени или остаться на всю жизнь, что приводит к комплексам и проблемам с половой жизнью;
образование рубцов в местах язв в будущем могут стать причиной проблем в половой жизни;
цистит – переход воспаления на мочевой пузырь. Заболевание сопровождается расстройством мочеиспускания, болью и жжением;
атрезия влагалища (изначально склеивание слизистых влагалища и малых половых губ, с последующим их сращением);
синехии малых половых губ (отложение фибрина на слизистой половых губ, которое приводит к их слипанию и далее к сращению). Требует хирургического вмешательства.
Вульвит - болезнь, развивающаяся на фоне воспалительного процесса наружных половых органов. Такое заболевание может проявиться как у женщин (редко), так и у ребенка, подразделяется на два типа – вторичная и первичная форма.
Причины возникновения первичной формы – недостаточное соблюдение гигиены ребёнка, частые опрелости, а также реакция на некоторые препараты. Вторичный вульвит характерен для взрослых женщин, так как развивается он на фоне инфекций внутренних половых органов или серьёзных хронических заболеваний.
Болезнь может быть вызвана нарушениями в микрофлоре, которые провоцируют трихомонады, грибки и различные вирусы. Вульвит имеет острое или хроническое течение.
Симптомы
Обычно ребёнок в 2 года ещё не может внятно рассказать родителям о проявлении болезни, а девочки постарше, наблюдая симптомы вульвита у себя, стесняются об этом сказать. Ребёнок может испытывать боль, зуд и жжение в области вульвы. Симптомы ярко выражены и нередко усиливаются во время ходьбы и похода в туалет. Нередко наблюдаются обильные выделения и повышение температуры тела.
Визуально у детей в 2 года наблюдается отёчность на поверхности детских половых органов, покраснение половых губ, а также сыпь в виде мелких эрозий. Если проявились первые симптомы, родители должны срочно отвести ребёнка к врачу. Несвоевременное лечение приводит к тому, что болезнь перетекает в хронический форме. Симптомы хронического вульвита менее выражены, но осложнения на его фоне очень серьёзны.
Осложнения у ребёнка 2 лет
Если не было оказано соответствующее лечение, которое проводит гинеколог, у детей могут образовываться язвы. Тяжёлое воспаление и патологическое течение в тканях половых губ приводит к их срастанию.
Кандидозный вульвит и его лечение
Болезнь у детей развивается на фоне воздействий грибков рода Candida, которые могут инфицировать ребёнка во время рождения. Обязательный осмотр и сдача анализов в различных центрах планирования семьи помогают выявить кандидоз и предотвратить его распространение. Лечение этой формы заболевания проводится местными противогрибковыми препаратами. Кандидозный вульвит требует не только адекватного медикаментозного назначения, но и применения лекарственных трав.

Ребёнка полезно подмывать отварами ромашки, коры дуба или чистотела. Все эти травы обладают сильнейшими антисептическими свойствами. Грибки приостанавливают своё размножение, зуд уменьшается, а кандидозный вульвит постепенно стихает. Осторожность необходимо проявлять лишь в том случае, когда у ребёнка есть индивидуальная непереносимость на травы. Кандидозную форму нельзя лечить самостоятельно, чтобы не вызвать у ребёнка сильных осложнений.
Лечение слипчивого вульвита?
Это форма болезни, при которой наблюдается сращение половых губ у ребёнка старше 2 лет. Может проявляться на фоне вульвита запущенной формы. Слипчивый вульвит – это слипание половых губ, которое во многих случаях не обнаруживается сразу. Первые симптомы – замедленное мочеиспускание. Обычно такая форма обнаруживается при тщательном осмотре гениталий.

Слипчивый вульвит характеризуется соединением малых половых губ с небольшим отверстием, как показано на фото. Болезнь в большинстве случаев проходит самостоятельно после полового созревания. Специальное лечение не требуется. В редких случаях при образовании серьёзных спаек и рубцов назначается оперативное вмешательство, при котором малые половые губы подвергаются рассечению.
Аллергический
Форма заболевания имеет одинаковые симптомы с другими видами вульвита. Но причиной его возникновения является индивидуальная аллергическая непереносимость на некоторые виды пищевых продуктов и ткани. Атопический вульвит может протекать тяжело, с повышением температуры и общим недомоганием. Чтобы устранить аллергическую реакцию, необходимо выяснить причину возникновения заболевания. Дети до 2 лет и старше подвергаются риску развития других болезней на фоне аллергии, поэтому лечение направлено на устранение аллергена.
Лечение
Для предотвращения сыпи проводится комплексное лечение с применением общих и местных препаратов. Во время приёма лекарств заметно улучшение и стихание воспалительного процесса. Девочкам в 2 года и старше рекомендуется постельный режим. Препараты назначаются после диагностирования. Мазь, как местное лечение, применяется в обязательном порядке для острой и хронической формы заболевания. В соответствии с инструкцией проводится обработка половых органов.
- Рекомендуем к прочтению:
Лечить вульвит следует осторожно с точки зрения психологии девочки, чтобы не вызвать у неё смущение и сильный дискомфорт. Использовать мазь и другие лекарства самостоятельно без предварительной консультации врача не рекомендуется – это может привести к ещё большим осложнениям. Девочкам 2 лет и старше необходимо обмывать половые органы отварами из ромашки и череды. После процедуры нельзя раздражать нежную кожу, вытирая её полотенцем. Необходимо аккуратно промочить поражённые участки сухой салфеткой, а затем наложить мазь.
По мере наступления гормональных изменений, у девочек после 2 лет и старше флора начинает изменяться. Они становятся менее подвержены вульвитам. Во взрослом репродуктивном возрасте эта болезнь встречается очень редко.